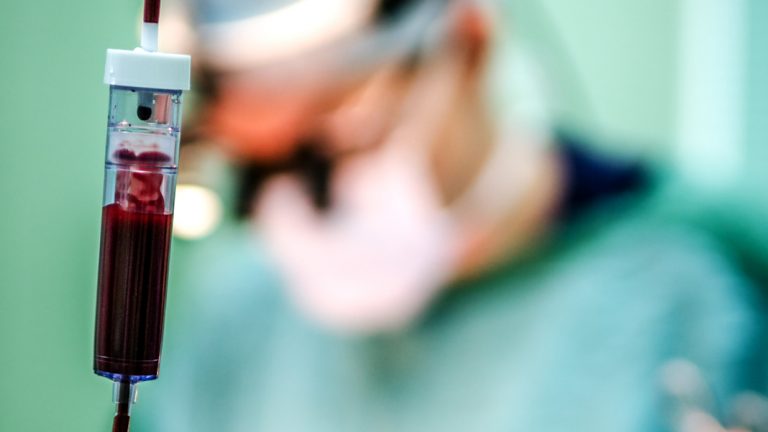
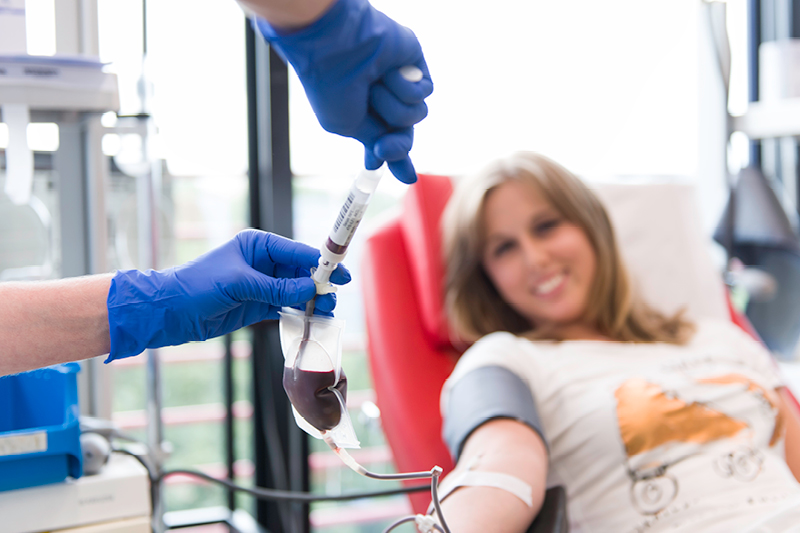
Im Institut für Transfusionsmedizin, Bereich Blutspendedienst, dreht sich alles um die fünf bis sechs Liter Blut, die in unserem Körper zirkulieren. Ein knappes, kostbares Gut, denn seine Verfügbarkeit ist durch freiwillige Spender begrenzt. Alleine die Uniklinik RWTH Aachen benötigt zwischen 120 und 150 Blutspender pro Tag, um den Bedarf an Blutprodukten im eigenen Haus sowie – bei Problem- und bei Notfällen – von umliegenden Krankenhäusern und Praxen abdecken zu können. Rund 2.500 Blutspenden werden dafür monatlich gebraucht. Tendenz – aufgrund des demografischen Wandels – steigend.
Streng kontrolliert
Umso wichtiger ist der verantwortungsvolle Umgang mit dem „wertvollen Saft“. Die Blutspender werden sorgfältig ausgewählt, ihre Spendentauglichkeit bei jedem Besuch medizinisch überprüft. Die Herstellung der Blutprodukte unterliegt strengen gesetzlichen Vorgaben. „In puncto Sicherheit bei Blutspenden und -transfusionen bewegt sich Deutschland im internationalen Vergleich auf einem Spitzenniveau“, erklärt Dr. Hutschenreuter. „Das Risiko, sich durch eine Bluttransfusion mit HIV oder anderen Viren zu infizieren, ist sehr gering.“ Selbst bei neuen Erregern sei das deutsche System in der Lage, schnell zu reagieren. „Darauf müssen wir immer gefasst sein und dann gilt es, den hohen Sicherheitsstandard aufrechtzuerhalten“, sagt Dr. Hutschenreuter.
Rohstoffe aus Blut
Ist das Spenderblut einmal im Blutbeutel, fängt die eigentliche Arbeit des Teams erst an, denn die Aufbereitung ist vielseitig und zeitaufwendig. Das Vollblut wird zunächst zentrifugiert, dabei werden die Blutkomponenten nach ihrer Dichte aufgetrennt. Im unteren Bereich setzen sich die „schweren“ roten Blutkörperchen, die Erythrozyten ab. Den gelblichen Überstand bildet das Blutplasma mit den Blutplättchen. Dazwischen befinden sich die Leukozyten, das sind die Blutzellen des Immunsystems, in einer dünnen, weißen Schicht, die auch „Buffy-Coat“ genannt wird.
Die einzelnen Fraktionen – Erythrozyten, das schockgefrorene Frischplasma und der Buffy-Coat – werden anschließend maschinell voneinander getrennt, separat gereinigt und gegebenenfalls weiterverarbeitet. Die einzelnen Blutkomponenten sind dann unterschiedlich lange haltbar. Während beispielsweise die Erythrozytenkonzentrate gekühlt bis zu 49 Tage gelagert werden können, sind Thrombozytenkonzentrate maximal fünf Tage im Einsatz. Das therapeutische Frischplasma ist bei entsprechender Lagertemperatur sogar bis zu 24 Monate haltbar. Allerdings kommt jede Frischplasma-Spende zunächst einmal für vier Monate „in Quarantäne“. „Wir nutzen dieses Präparat erst dann für den therapeutischen Einsatz, wenn eine zweite, negative und unauffällige Spende des Blutspenders vorliegt“, erklärt Dr. Hutschenreuter. „Daher ist es besonders wichtig, dass die Blutspender regelmäßig zur Blutspende kommen, damit das Frischplasma zum therapeutischen Einsatz freigegeben werden kann.“

Die meisten Blutprodukte werden im übrigen in der Hämatoonkologie gebraucht, gefolgt von großen operativen Eingriffen, wie zum Beispiel in der Kardiochirurgie, und nach schweren Verletzungen durch Unfälle.
Alternative Kunstblut?
Um die Versorgung mit Blutpräparaten dauerhaft sicherzustellen, sind Dr. Hutschenreuter und ihr Team auf eine ausreichende Zahl gesunder Blutspender angewiesen. Ohne eine kontinuierliche Blutspendermotivation sei diese Herausforderung nicht zu meistern, erst recht nicht in einer gesellschaftlichen Krise. „Interessanterweise haben aber gerade zur Hochphase der Corona-Pandemie zahlreiche Menschen Blut gespendet, um damit ihrem Zusammengehörigkeitsgefühl, verbunden mit dem Wunsch, etwas Gutes zu tun und zu helfen, Ausdruck zu verleihen“, erzählt Dr. Hutschenreuter. „Doch auch hier stellen wir immer wieder fest, dass die Blutspenderbereitschaft nach kurzer Zeit nachlässt.“

Ob Stamm- oder Erstspender, sie alle sind höchst willkommen, um die Krankenversorgung sicherstellen zu können. Ein synthetischer Ersatz für das menschliche Blut wird zwar seit Jahrzehnten gesucht, ein Durchbruch ist aber trotz aller Bemühungen bis heute nicht in Sicht. Doch es gibt kleinere Erfolgsmeldungen. So ist es im letzten Sommer einem Team der Universität von Albuquerque in New Mexiko gelungen, in einem komplizierten, nanotechnischen Verfahren rote Blutkörperchen nachzubauen, indem sie die originalen Blutkörperchen mit einer hauchdünnen Silikatschicht überzogen und dann die Silikatform quasi als Schablone genutzt haben. Ein kleiner Fortschritt auf einem langen Weg. „Kunstblut wird vielleicht irgendwann eine wichtige Ergänzung sein“, glaubt Dr. Hutschenreuter. „Doch auf natürliches Spenderblut werden wir in absehbarer Zeit nicht verzichten können.“
Nähere Informationen zur Blutspende: www.blutspende.ukaachen.de