Bei dauerhaft erhöhtem Gefäßdruck (Hypertonie) können blutdrucksenkende Medikamente vor schwerwiegenden Folgeerkrankungen wie Herzinfarkt, Schlaganfall oder Herzinsuffizienz schützen. Dabei hängt die Wahl des Medikaments unter anderem von individuellen Begleiterkrankungen und der Verträglichkeit ab. Welche Blutdrucksenker wie helfen, erklärt Univ.-Prof. Dr. med. Jürgen Floege, Direktor der Klinik für Nieren- und Hochdruckkrankheiten, rheumatologische und immunologische Erkrankungen (Medizinische Klinik II) an der Uniklinik RWTH Aachen.
Grundsätzlich ist Blutdruck bei Werten über 140/90 mmHg behandlungsbedürftig, gerade weil er zu Beginn häufig symptomlos bleibt. Ein erster wichtiger Schritt ist ein gesunder Lebensstil. „Manchmal reicht es aus, bestimmte Lebensgewohnheiten zu ändern, um einen leicht erhöhten Blutdruck zu senken, wie zum Beispiel eine Ernährungsumstellung, mehr Bewegung, eine Gewichtsreduktion oder Einstellen von Nikotinkonsum“, weiß Prof. Floege. Greifen diese Maßnahmen nicht, kommen Blutdrucksenker infrage.
Den einen besten Wirkstoff gibt es nicht
Die Regulation des Blutdrucks ist ein komplexes Zusammenspiel diverser Faktoren. Dazu gehören der Salz-Wasser-Haushalt des Körpers, die Steifigkeit oder Wandspannung der Blutgefäße und eine Vielzahl von biochemischen, zum Beispiel hormonellen Regelsystemen. „Um eine Senkung des Blutdrucks zu erzielen, muss ein Wirkstoff an den entscheidenden ‚Stellschrauben‘ ansetzen“, so der Nephrologe. Dementsprechend vielfältig ist die medikamentöse Einflussnahme. „Da viele verschiedene Substanzen mit unterschiedlicher Wirkweise zur Verfügung stehen, findet man praktisch immer eine für den Patienten geeignete Medikation.“ Die Therapie erfordert jedoch Vorsicht und Geduld: Nicht selten müssen die Medikamente oder die Dosis unter ärztlicher Anleitung angepasst werden, um die volle Wirkung zu erreichen und unerwünschte Begleiterscheinungen zu vermeiden. Zu den typischen Nebenwirkungen gehören Schwindel, Benommenheit, Blutdruckabfall, Magen-Darm-Beschwerden, Allergien und Hautreaktionen. Welche Blutdrucksenker letztlich zum Einsatz kommen, hängt unter anderem von der Verträglichkeit und den jeweiligen Begleiterkrankungen, dem sogenannten Gesamtrisiko des Patienten, ab. Weitere Faktoren wie das Alter oder das Geschlecht können für die Auswahl ebenfalls relevant sein.
Blutdrucksenker werden meist kombiniert verabreicht
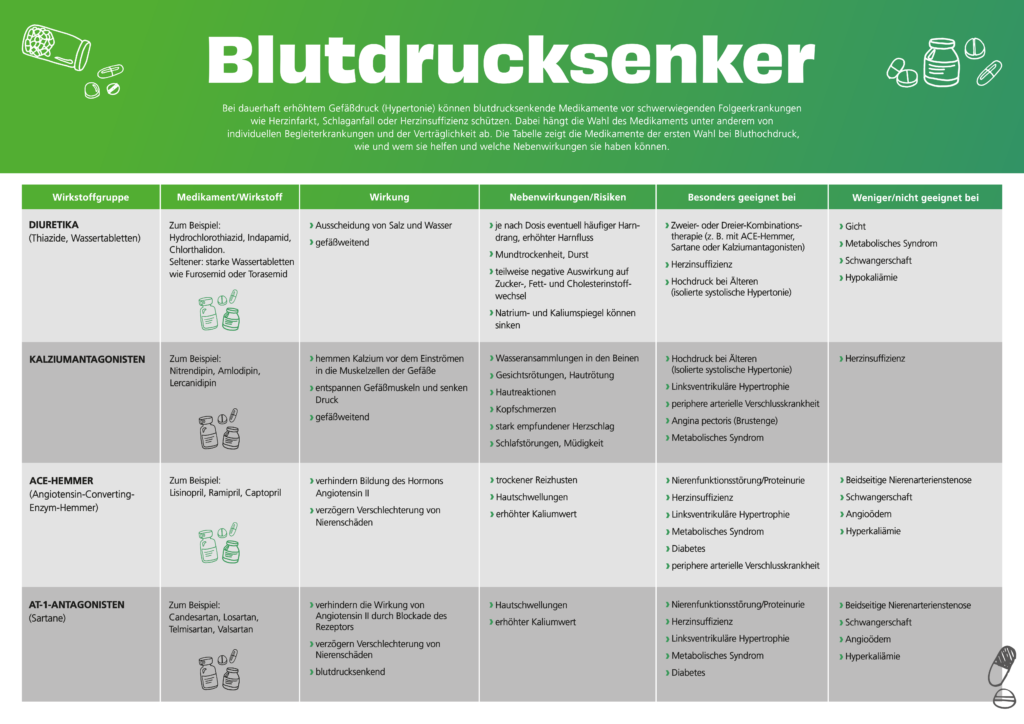
Folgende blutdrucksenkende Arzneimittel beziehungsweise Substanzklassen, in der Fachsprache Antihypertensiva genannt, gehören heute zu den Mitteln der ersten Wahl und haben sich in den letzten Jahrzehnten bei der Behandlung von Hypertonie bewährt: Diuretika, Kalziumantagonisten, ACE-Hemmer und AT-1-Antagonisten. Grundsätzlich lässt sich ein Bluthochdruck heute gut einstellen. „Häufig kommt es aber vor, dass der Zielblutdruck mittels Monotherapie, also einem einzigen Medikament, nicht erreicht werden kann“, merkt der Experte an. „Dann ist eine sogenannte Kombinationstherapie, bei der mindestens zwei blutdrucksenkende Präparate gemeinsam verabreicht werden, sinnvoll.“ Die Kombination verstärkt die blutdrucksenkende Wirkung, da die Mittel an unterschiedlichen Stellen im Körper ansetzen, wie Gehirn, Blutgefäße oder Nieren. „Um die Anzahl der täglich einzunehmenden Tabletten zu reduzieren, werden üblicherweise 2-in-1-Präparate, also Kombi-Präparate, verschrieben. Das vereinfacht die Einnahme und sie wird dadurch seltener vergessen“, so Prof. Floege.
Unterschiedliche Wirkweisen
Diuretika
Diuretika führen in den Nieren zur vermehrten Ausscheidung von Kochsalz und Wasser. Vor allem durch die vermehrte Salz-Ausscheidung sinkt der Blutdruck. Auch die Blutgefäße werden erweitert. Diuretika werden in der Regel in relativ niedrigen Dosen und in Kombination mit einem weiteren Blutdruckmedikament eingesetzt. Der Wirkstoff wird vor allem bei Patienten über 60 Jahre und bei einer Herz- oder Nierenschwäche empfohlen.
Da es unter anderem zu Veränderungen im Natrium- und Kaliumhaushalt kommen kann, ist es wichtig, dass die Einnahme von Diuretika sorgfältig durch den Arzt angepasst und ihre Wirkung beobachtet wird.
Kalziumantagonisten
In den Muskelzellen der Blutgefäßwände bewirkt der Mineralstoff Kalzium, dass sich die Zellen zusammenziehen und sich somit der Gefäßdurchmesser verringert, was wiederum zur Druck-Steigerung führt. Um das zu verhindern, werden Kalziumkanalblocker eingesetzt. Sie hemmen das Einströmen von Kalzium in das Innere der Muskelzelle von Herz und Gefäßen. Durch das Entspannen der Gefäßmuskulatur weiten sich die Blutgefäße und der Blutdruck sinkt. Einige Kalziumantagonisten bremsen zusätzlich die Herzfrequenz. Insgesamt wird diese Substanzklasse als sehr gut wirksam und nebenwirkungsarm beschrieben und ist mit anderen Blutdrucksenkern leicht kombinierbar. Kalziumantagonisten sind bei stabilen Herzkrankgefäßerkrankungen, wie der koronaren Herzkrankheit, hilfreich. Sie werden auch gern bei hochbetagten Patienten eingesetzt.
ACE-Hemmer
Die Abkürzung ACE steht für „Angiotensin Converting Enzyme“. Dabei handelt es ich um ein Enzym, das das in der Niere gebildete Hormon Angiotensin I in das stark blutdrucksteigernde Angiotensin II umwandelt. Durch die Einnahme von ACE-Hemmern wird die Bildung des Hormons Angiotensin II verhindert, sodass die Gefäße weit bleiben und der Blutdruck sinkt. Zudem sorgen sie für eine vermehrte Salz- und Flüssigkeitsausscheidung in den Nieren.
Diese Arzneistoffgruppe ist erste Wahl für Nierenkranke, Diabetiker und Patienten mit einer Herzmuskelschwäche. ACE-Hemmer vertragen sich ebenfalls gut mit Diuretika und Kalziumantagonisten im Rahmen einer Kombinationstherapie.
AT-1-Antagonisten (Sartane)
AT-1-Antagonisten, auch AT-1-Blocker genannt, verringern ebenfalls die gefäßverengende Wirkung des Hormons Angiotensin II. Allerdings blockieren sie nicht das dafür verantwortliche Enzym, sondern vermindern die Wirkung von Angiotensin II am Angiotensin-II-Rezeptor vom Subtyp 1. AT-1-Blocker werden häufig als sehr gut verträglich verzeichnet und werden unter allen Antihypertensiva am zuverlässigsten eingenommen. Sie senken ähnlich wie die ACE-Hemmer den Blutdruck nachhaltig und beugen Folgeschäden beispielsweise an Herz oder den Nieren vor. Sartane werden auch gern eingesetzt, wenn es unter einem ACE-Hemmer zu einem trockenen Reizhusten kommt. Bei beiden Wirkstoffgruppen sollte man bei gleichzeitiger Nierenschwäche Veränderungen der Nierenfunktion sowie die Elektrolyte im Blut, vor allem einen Kaliumanstieg, im Blick behalten. Insofern sollte der Hausarzt regelmäßig die Blutwerte kontrollieren. Wie ACE-Hemmer sollten auch Sartane nicht bei Patientinnen und Patienten mit stark verengten Nierenarterien oder bei schwangeren Frauen angewendet werden.
Auf die richtige Einnahme kommt es an
Um die Wirkung der Medikamente beurteilen zu können, ist es wichtig, sie wie vorgeschrieben und regelmäßig einzunehmen. Bei Nebenwirkungen und Unverträglichkeit kann der Arzt nach Schilderung der Symptome abwägen, ob möglicherweise ein anderes Medikament besser geeignet ist. Wichtig: Trotz unerwünschter Effekte niemals den Blutdrucksenker eigenmächtig absetzen. „Das Absetzen von Medikamenten ebenso wie eine Änderung der Dosis sollte immer nur in Rücksprache mit dem behandelnden Arzt erfolgen, um gesundheitliche Risiken zu vermeiden“, rät er. Auch bei der Einnahme bestimmter Nahrungsergänzungsmittel und pflanzlicher Arzneimittel ist Vorsicht geboten, denn diese können die Wirkung blutdrucksenkender Medikamente abschwächen oder verstärken. Auch ein hoher Salzkonsum kann die Wirkung vieler Blutdruck-Medikamente zunichtemachen.
Auf einen Blick
Nachfolgend finden Sie eine tabellarische Übersicht zu den wichtigsten Arzneistoffgruppen von Blutdrucksenkern, ihren Wirkungen und jeweiligen Risiken.